- Serce Dziecka
- Wszystko o sercu
- Wady serca
- Przerwanie łuku aorty
Przerwanie łuku aorty
IAA
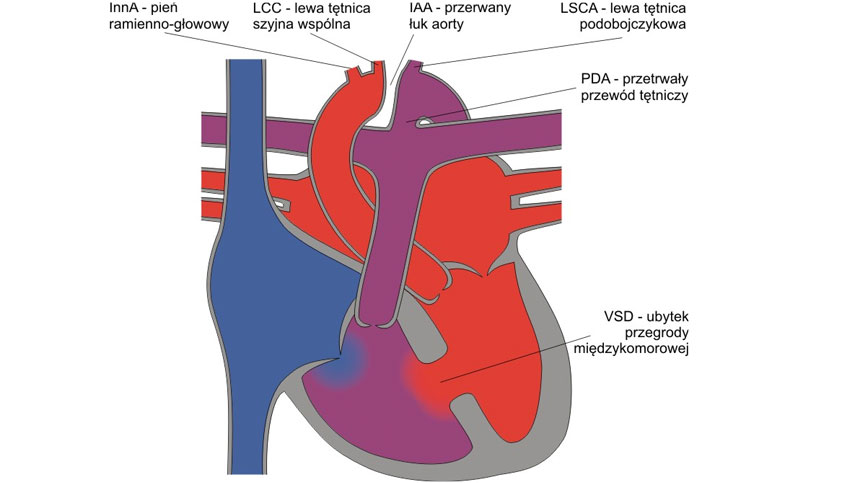
Na czym polega wada
Przerwanie łuku aorty (interrupted aortic arch – IAA) to brak ciągłości odcinka łuku aorty. Wada występuje rzadko – stanowi około 1,5% wrodzonych wad serca. Podstawą powszechnie przyjętej klasyfikacji jest umiejscowienie przerwania łuku aorty w stosunku do dogłowowych odgałęzień łuku.
Typ A – występujący z częstością 13–45% – obejmuje przypadki przerwania ciągłości pomiędzy tętnicą podobojczykową lewą a przewodem tętniczym.

W najczęściej spotykanym typie B (50–80%) przerwanie łuku aorty stwierdza się pomiędzy tętnicą podobojczykową lewą a tętnicą szyjną wspólną lewą.
Najrzadziej (1–3%) przerwaną ciągłość aorty stwierdza się pomiędzy tętnicą szyjną wspólną lewą a pniem ramienno-głowowym (typ C).

We wszystkich typach wady występuje drożny przewód tętniczy, który doprowadza krew do aorty zstępującej.
Większości przypadków towarzyszą inne wady serca i naczyń: ubytek w przegrodzie międzykomorowej, dwupłatkowa zastawka aortalna, atrezja zastawki trójdzielnej z przełożeniem dużych tętnic, wspólny pień tętniczy lub okienko aortalno–płucne. U dzieci z przerwaniem łuku typu B stwierdza się najczęściej (85–90%) zwężenie drogi wypływu z komory lewej, spowodowane przesunięciem przegrody stożka. Typ A częściej pojawia się w grupie chorych z towarzyszącym przełożeniem wielkich pni tętniczych oraz okienkiem aortalno–płucnym. Większość przypadków wady związana jest z zespołem DiGeorge’a (wady dużych naczyń wychodzących z serca, niedorozwój grasicy, niedoczynność przytarczyc z małym stężeniem wapnia oraz wady twarzoczaszki).
U dzieci z przerwanym łukiem aorty przepływ krwi w dolnej części ciała jest uzależniony od drożności przewodu tętniczego. W miarę zmniejszania oporu w naczyniach krążenia płucnego zwiększa się przepływ przez płuca. Jednoczesne zamykanie się przewodu tętniczego wpływa na pogorszenie stanu noworodka.
Ograniczenie napływu krwi do aorty zstępującej doprowadza do znacznego niedotlenienia dolnej części ciała i narastającej kwasicy metabolicznej. Pojawia się ostra niewydolność nerek. Jeżeli nie podejmie się leczenia chirurgicznego, zgon następuje zwykle w ciągu pierwszych tygodni życia.
Objawy
Objawy nasilają się wraz z zamykaniem się przewodu tętniczego w pierwszych dniach życia. O szybko narastającej niewydolności krążenia świadczą przyspieszenie czynności serca i oddechu oraz powiększenie wątroby.
Różnica zabarwienia skóry (różowa górna część ciała, sina dolna część ciała) – rzadko obserwowany objaw – występuje tylko w przypadkach przerwania łuku aorty bez współistniejących wad wewnątrzsercowych. U noworodków z towarzyszącym przełożeniem dużych tętnic, mniejsze utlenowanie obserwuje się w obrębie kończyn górnych.
Obecność tętna na kończynach zależy od typu wady. We wszystkich typach stwierdza się osłabienie tętna na kończynach dolnych lub jego brak. W typie A dobrze wyczuwalne tętno można stwierdzić w obrębie kończyn górnych, natomiast typ C charakteryzuje się obecnością tętna w obrębie kończyny górnej prawej oraz prawej tętnicy szyjnej.
Leczenie
W celu zapewnienia odpowiedniego przepływu w dolnej części ciała należy farmakologicznie utrzymać drożność przewodu tętniczego (ciągły wlew prostaglandyny E1).
W przypadkach narastającej niewydolności krążenia zaleca się stosowanie leków inotropowych (dopamina, digoksyna) i moczopędnych (furosemid). Do leczenia operacyjnego należy przystąpić natychmiast po ustaleniu rozpoznania, stabilizacji stanu dziecka i osiągnięciu prawidłowej funkcji wszystkich niedokrwionych narządów.
Celem leczenia operacyjnego jest odtworzenie ciągłości aorty i oddzielenie krążenia płucnego od systemowego. Wybór metody chirurgicznej zależy w głównej mierze od stopnia zwężenia drogi wypływu z lewej komory oraz wad współistniejących.
W przypadkach, w których średnica drogi wypływu z lewej komory jest prawidłowa, można przeprowadzić pierwotną, całkowitą korekcję wady.

Zamyka się ubytek w przegrodzie międzykomorowej, a następnie wykonuje rekonstrukcję łuku aorty. Istotne znaczenie ma wybór odpowiedniej techniki odtworzenia łuku aorty. Dobre wyniki daje zespolenie łuku i aorty zstępującej „bok do końca” bezpośrednio lub z poszerzeniem przedniego obwodu zespalanych struktur za pomocą łaty z homogennej tętnicy płucnej. Nie zaleca się stosowania protez naczyniowych ze względu na ich tendencję do zarastania.
Inną możliwość stanowi leczenie etapowe. Pierwsza faza leczenia obejmuje rekonstrukcję łuku aorty, wykonanie zwężenia pnia płucnego za pomocą opaski, tzw. banding (opis – patrz ubytek przegrody międzykomorowej), i podwiązanie przewodu tętniczego. W ramach drugiego etapu wykonuje się korekcję wad wewnątrzsercowych i usuwa opaskę zwężającą z pnia płucnego.
W przypadku zbyt małej średnicy drogi wypływu z lewej komory prawidłowy przepływ systemowy i płucny można zapewnić, wykonując operację Norwooda (opis – patrz zespół niedorozwoju lewego serca).
Powikłania
Do najczęściej obserwowanych powikłań wczesnych po operacji należą zaburzenia rytmu serca związane z małym stężeniem wapnia (zespół DiGeorge’a). Opisywane powikłania późne to zwężenie łuku aorty w miejscu zespolenia oraz ucisk lewego oskrzela przez łuk aorty.
Wyniki leczenia wady są uzależnione od stanu klinicznego noworodka przed operacją (zespół małego rzutu serca, zakażenie ogólnoustrojowe, kwasica, zaburzenia krzepnięcia krwi, uszkodzenie nerek, wątroby, zespół niewydolności wielonarządowej), wad towarzyszących oraz techniki operacyjnej. W przypadku leczenia etapowego śmiertelność po pierwszym etapie wynosi 4–27%, natomiast po drugim sięga 12–16%. Preferowana przez wiodące ośrodki korekcja jednoetapowa wiąże się ze śmiertelnością 7–23%.

